潰瘍性大腸炎の発症リスクと見つけるための初期サイン



院長 柏木 宏幸所属学会・資格
- 日本内科学会 総合内科専門医
- 日本内科学会 内科認定医
- 日本消化器病学会 消化器病専門医
- 日本消化器内視鏡学会 消化器内視鏡専門医
- 一般社団法人日本病院総合診療医学会
認定病院総合診療医 - 難病指定医
- がん診療に関わる医師に対する緩和ケア 研修会 修了
- PEG・在宅医療研究会 修了証
潰瘍性大腸炎(Ulcerative Colitis:UC)は、大腸の粘膜に慢性的な炎症が生じ、びらんや潰瘍を形成する疾患です。自己免疫異常が原因の一つと考えられており、長期にわたり症状が続くことが特徴です。炎症性腸疾患(IBD:Inflammatory Bowel Disease)の一種であり、もう一つの代表的な疾患であるクローン病とは異なる特徴を持ちます。
日本では近年、潰瘍性大腸炎の患者数が増加しており、厚生労働省によって指定難病に認定されています。この病気は寛解(症状が落ち着く状態)と再燃(症状が悪化する状態)を繰り返すため、早期に発見し適切な治療を受けることが重要です。特に、発症リスクの高い人は、初期サインを見逃さないよう注意し、必要であれば早期の診断を受けることが求められます。
本記事では、潰瘍性大腸炎の発症リスク、初期症状、診断方法、治療法、生活習慣の影響などについて詳しく解説します。
潰瘍性大腸炎とは?
 潰瘍性大腸炎は、大腸の粘膜に慢性的な炎症が発生し、びらんや潰瘍を形成する病気です。炎症は直腸から始まり、大腸全体へと広がることがあります。患者の約90%は直腸炎型、左側大腸炎型、全大腸炎型のいずれかに分類されます。
潰瘍性大腸炎は、大腸の粘膜に慢性的な炎症が発生し、びらんや潰瘍を形成する病気です。炎症は直腸から始まり、大腸全体へと広がることがあります。患者の約90%は直腸炎型、左側大腸炎型、全大腸炎型のいずれかに分類されます。
この病気の厄介な点は、完全な治癒が難しいことです。一度発症すると、寛解と再燃を繰り返しながら長期間にわたって症状が続きます。しかし、近年は治療法が進歩しており、適切な管理を行うことで、通常の生活を送ることが可能になっています。
潰瘍性大腸炎の原因と発症メカニズム
潰瘍性大腸炎の正確な原因はまだ解明されていませんが、以下の要因が関与していると考えられています。
①免疫系の異常
 潰瘍性大腸炎の患者さんでは、免疫システムが誤って腸の粘膜を攻撃することが確認されています。通常、免疫システムは体内の異物や病原菌を排除する役割を担っていますが、潰瘍性大腸炎では、過剰な免疫応答が引き起こされ、結果として慢性的な炎症が発生します。
潰瘍性大腸炎の患者さんでは、免疫システムが誤って腸の粘膜を攻撃することが確認されています。通常、免疫システムは体内の異物や病原菌を排除する役割を担っていますが、潰瘍性大腸炎では、過剰な免疫応答が引き起こされ、結果として慢性的な炎症が発生します。
②遺伝的要因
 ご家族に潰瘍性大腸炎の患者さんがいる場合、発症リスクが高まることが分かっています。特に、欧米では第一度親族(親や兄弟姉妹)に潰瘍性大腸炎の患者がいる場合、発症リスクが約3~5倍に増加すると報告されています。日本でも遺伝的要素の関与が指摘されていますが、環境要因との相互作用も無視できません。
ご家族に潰瘍性大腸炎の患者さんがいる場合、発症リスクが高まることが分かっています。特に、欧米では第一度親族(親や兄弟姉妹)に潰瘍性大腸炎の患者がいる場合、発症リスクが約3~5倍に増加すると報告されています。日本でも遺伝的要素の関与が指摘されていますが、環境要因との相互作用も無視できません。
③環境要因
 都市部に住む人の発症率が高いことから、食生活や生活習慣の影響も大きいと考えられています。特に、高脂肪食や加工食品の摂取が腸内細菌のバランスを乱し、発症のリスクを高める可能性が示唆されています。また、ストレスや喫煙、抗生物質の過剰使用もリスク因子として挙げられています。
都市部に住む人の発症率が高いことから、食生活や生活習慣の影響も大きいと考えられています。特に、高脂肪食や加工食品の摂取が腸内細菌のバランスを乱し、発症のリスクを高める可能性が示唆されています。また、ストレスや喫煙、抗生物質の過剰使用もリスク因子として挙げられています。
潰瘍性大腸炎の正確な原因はまだ解明されていませんが、以上の要因が関与していると考えられています。
初期サインとして現れる症状
潰瘍性大腸炎(UC)は、発症初期に現れる症状が風邪や胃腸炎などの一般的な病気と似ているため、見逃されやすい傾向があります。しかし、病気が進行すると大腸の炎症が悪化し、症状が重くなる可能性があるため、早期発見が重要です。
①慢性的な下痢
 潰瘍性大腸炎の最も一般的な初期症状の一つが、長期間にわたる下痢です。特に、1日3回以上の軟便や水様便が続く場合は、腸の異常を示唆している可能性があります。初期段階では軽度の下痢が断続的に起こることが多いため、単なる消化不良や食あたりと勘違いしてしまうこともあります。しかし、症状が数週間続く場合は、何らかの慢性的な炎症が腸内で起こっている可能性が高いため、医療機関へご相談頂くことをお勧め致します。
潰瘍性大腸炎の最も一般的な初期症状の一つが、長期間にわたる下痢です。特に、1日3回以上の軟便や水様便が続く場合は、腸の異常を示唆している可能性があります。初期段階では軽度の下痢が断続的に起こることが多いため、単なる消化不良や食あたりと勘違いしてしまうこともあります。しかし、症状が数週間続く場合は、何らかの慢性的な炎症が腸内で起こっている可能性が高いため、医療機関へご相談頂くことをお勧め致します。
②血便や粘液便
 血便は、潰瘍性大腸炎の典型的な症状の一つです。特に、便の表面に鮮血が付着している場合や、粘液や膿のようなものが混ざっている場合は、大腸の炎症による影響が考えられます。血便は痔や肛門周囲の傷でも見られることがありますが、潰瘍性大腸炎の場合は、下痢とともに血液が混ざることが特徴的です。進行すると、大量の出血を伴うこともあり、貧血を引き起こす原因となります。
血便は、潰瘍性大腸炎の典型的な症状の一つです。特に、便の表面に鮮血が付着している場合や、粘液や膿のようなものが混ざっている場合は、大腸の炎症による影響が考えられます。血便は痔や肛門周囲の傷でも見られることがありますが、潰瘍性大腸炎の場合は、下痢とともに血液が混ざることが特徴的です。進行すると、大量の出血を伴うこともあり、貧血を引き起こす原因となります。
③腹痛や腹部の違和感
 潰瘍性大腸炎では、大腸の炎症によって腸の蠕動運動(ぜんどううんどう)が乱れ、腹痛や腹部の不快感が生じることがあります。特に、左下腹部に痛みが現れやすいとされています。初期段階では軽い違和感や張りを感じる程度ですが、炎症が進行すると激しい痛みを伴うこともあります。排便後に痛みが軽減することが多いため、「食あたりや腸の調子が悪いだけ」と自己判断してしまうケースも少なくありません。
潰瘍性大腸炎では、大腸の炎症によって腸の蠕動運動(ぜんどううんどう)が乱れ、腹痛や腹部の不快感が生じることがあります。特に、左下腹部に痛みが現れやすいとされています。初期段階では軽い違和感や張りを感じる程度ですが、炎症が進行すると激しい痛みを伴うこともあります。排便後に痛みが軽減することが多いため、「食あたりや腸の調子が悪いだけ」と自己判断してしまうケースも少なくありません。
④食欲不振と体重減少
 腸の炎症が続くと、食事をとること自体が負担となり、食欲が低下することがあります。消化吸収能力が低下するため、必要な栄養素が十分に吸収されず、体重が減少することも少なくありません。特に、短期間で急激に体重が減少する場合は、消化器系の疾患を疑う必要があります。体重減少が進むと、全身の倦怠感や貧血などの症状も併発し、日常生活に支障をきたすこともあります。
腸の炎症が続くと、食事をとること自体が負担となり、食欲が低下することがあります。消化吸収能力が低下するため、必要な栄養素が十分に吸収されず、体重が減少することも少なくありません。特に、短期間で急激に体重が減少する場合は、消化器系の疾患を疑う必要があります。体重減少が進むと、全身の倦怠感や貧血などの症状も併発し、日常生活に支障をきたすこともあります。
⑤微熱や倦怠感
 潰瘍性大腸炎の初期には、微熱が続いたり、慢性的な倦怠感を感じることがあります。これは、体が腸の炎症と戦っているサインと考えられます。発熱の程度は軽いことが多いため、風邪や疲労によるものと勘違いされがちですが、数週間以上にわたり微熱が続く場合は、腸の慢性的な炎症を疑うべきです。また、炎症が進行すると、高熱を伴うこともあります。
潰瘍性大腸炎の初期には、微熱が続いたり、慢性的な倦怠感を感じることがあります。これは、体が腸の炎症と戦っているサインと考えられます。発熱の程度は軽いことが多いため、風邪や疲労によるものと勘違いされがちですが、数週間以上にわたり微熱が続く場合は、腸の慢性的な炎症を疑うべきです。また、炎症が進行すると、高熱を伴うこともあります。
⑥貧血やめまい
長期間にわたる出血(血便)が続くと、鉄分が不足し、鉄欠乏性貧血を引き起こすことがあります。貧血が進行すると、めまいや動悸、息切れが生じやすくなり、日常生活にも影響を及ぼします。貧血は徐々に進行するため、初期段階では自覚症状がないこともあります。しかし、「立ちくらみが増えた」「疲れやすくなった」と感じる場合は、早めに医療機関へご相談頂き、必要に応じて血液検査を受けることをおすすめします。
潰瘍性大腸炎と他の腸疾患との違い
 潰瘍性大腸炎は、大腸の粘膜に慢性的な炎症が発生する病気ですが、同じく腸に炎症を引き起こす他の疾患と混同されることがあります。特にクローン病や過敏性腸症候群(IBS)とは症状が似ているため、正しい診断が必要です。
潰瘍性大腸炎は、大腸の粘膜に慢性的な炎症が発生する病気ですが、同じく腸に炎症を引き起こす他の疾患と混同されることがあります。特にクローン病や過敏性腸症候群(IBS)とは症状が似ているため、正しい診断が必要です。
クローン病との違い
クローン病も炎症性腸疾患(IBD)の一つですが、潰瘍性大腸炎とはいくつかの点で異なります。
| 特徴 | 潰瘍性大腸炎 | クローン病 |
| 炎症の範囲 | 大腸の粘膜層のみ | 消化管全体(口から肛門まで) |
| 炎症の分布 | 直腸から連続的に広がる | 跳躍病変 (炎症部位が飛び飛びに存在) |
| 代表的な症状 | 血便・下痢・腹痛 | 狭窄・瘻孔・栄養障害 |
| 手術した場合の影響 | 大腸の切除で症状が改善しやすい | 手術をしても再発することが多い |
過敏性腸症候群(IBS)との違い
IBSは腸の機能異常が原因で、下痢や便秘を繰り返す病気です。炎症が起こる潰瘍性大腸炎とは異なり、粘膜に異常は見られません。また、ストレスによって症状が悪化することが多いのも特徴です。
診断方法と検査の流れ
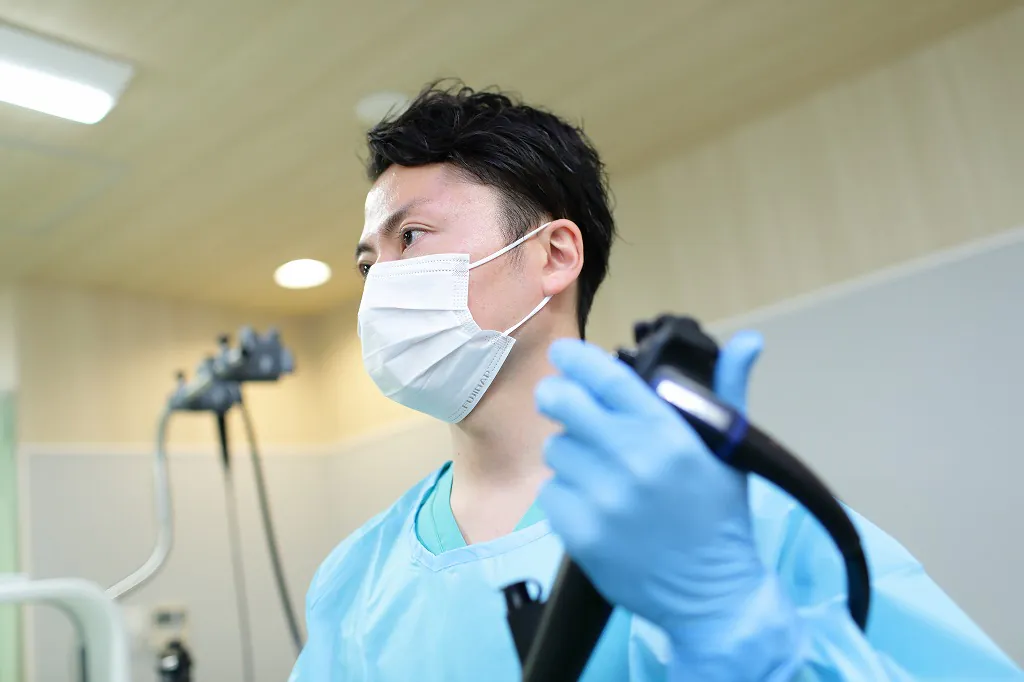 潰瘍性大腸炎の診断には、内視鏡検査や血液検査が重要です。特に、初期症状の段階で適切な診断を受けることが、早期治療につながります。
潰瘍性大腸炎の診断には、内視鏡検査や血液検査が重要です。特に、初期症状の段階で適切な診断を受けることが、早期治療につながります。
①大腸内視鏡検査(大腸カメラ)
 潰瘍性大腸炎の確定診断には、大腸内視鏡検査が必須です。内視鏡を挿入し、大腸の粘膜を直接観察することで、びらんや潰瘍の有無を確認します。また潰瘍性大腸炎の診断に生検(病理検査)も行う必要があります。
潰瘍性大腸炎の確定診断には、大腸内視鏡検査が必須です。内視鏡を挿入し、大腸の粘膜を直接観察することで、びらんや潰瘍の有無を確認します。また潰瘍性大腸炎の診断に生検(病理検査)も行う必要があります。
②血液検査
 血液検査では、炎症の指標となるCRP(C反応性タンパク)や白血球の数値を測定します。栄養状態が悪化する場合には、タンパク質やアルブミンの低下が認められます。貧血が進行している場合は、ヘモグロビン濃度の低下が確認されます。
血液検査では、炎症の指標となるCRP(C反応性タンパク)や白血球の数値を測定します。栄養状態が悪化する場合には、タンパク質やアルブミンの低下が認められます。貧血が進行している場合は、ヘモグロビン濃度の低下が確認されます。
③便検査
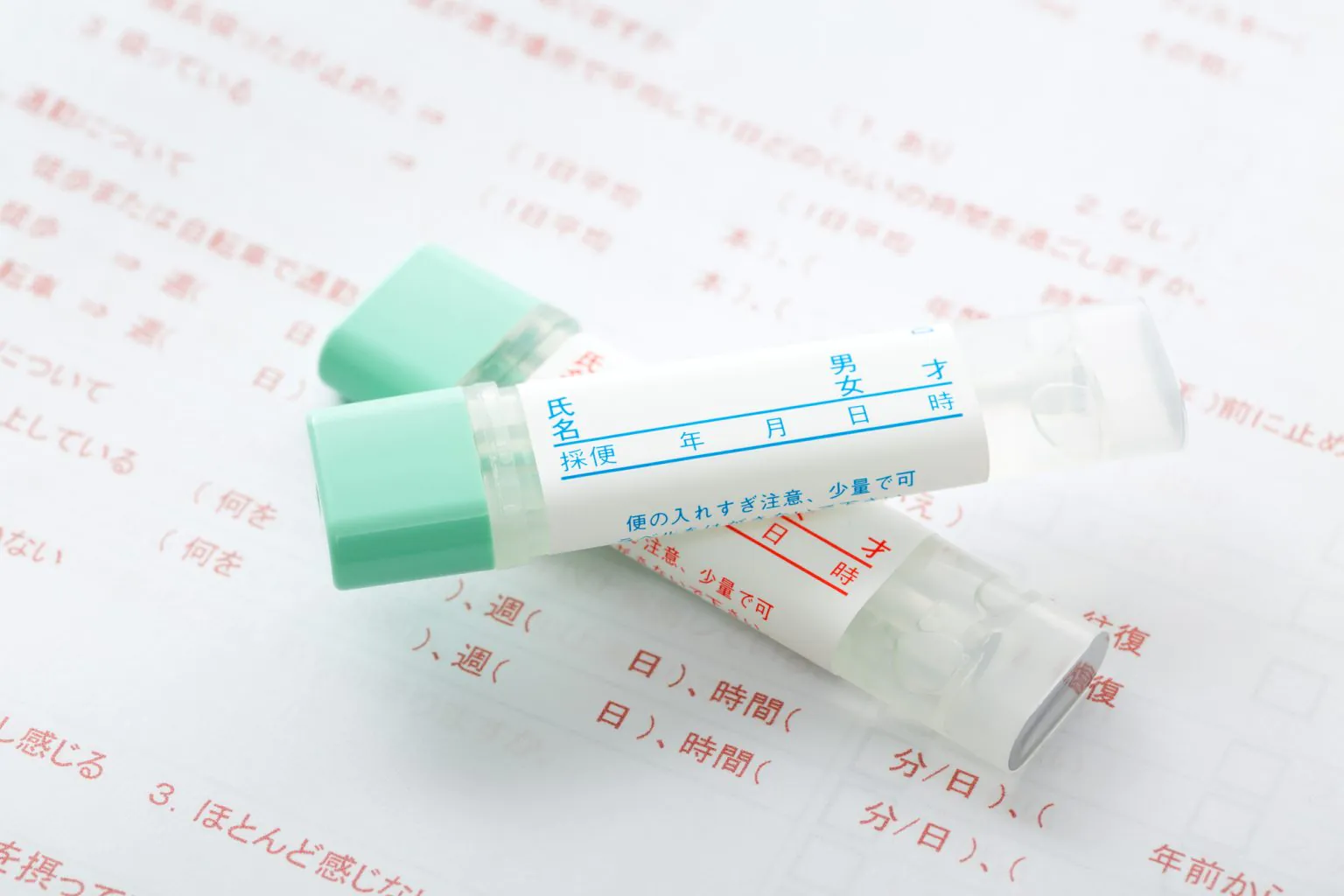 便の中の潜血反応を検査することで出血の評価をできます。
便の中の潜血反応を検査することで出血の評価をできます。
便中カロプロテクチンという炎症マーカーを測定することで、腸内の炎症レベルを評価できます。
潰瘍性大腸炎の進行段階
 潰瘍性大腸炎は、症状の程度によって以下の3段階に分類されます。
潰瘍性大腸炎は、症状の程度によって以下の3段階に分類されます。
①軽症
下痢や血便の頻度が少なく、体調に大きな影響を与えない。
炎症は直腸などに限局していることが多い。
②中等症
下痢や血便の頻度が増え、腹痛や倦怠感が強くなる。
貧血や体重減少が見られることもある。
③重症
1日に10回以上の血便があり、激しい腹痛を伴う。
高熱や中毒性巨大結腸症を引き起こすこともあり、緊急入院が必要になることが多い。ひどい場合には手術を要することもある。
潰瘍性大腸炎の合併症とは?
潰瘍性大腸炎(UC)は、進行に伴いさまざまな合併症を引き起こす可能性があります。これらの合併症は、腸管合併症と腸管外合併症に大別されます。
①腸管合併症
腸管合併症は、主に大腸自体に関連する合併症を指します。主なものは以下の通りです。
-
大量出血
潰瘍性大腸炎の最も一般的な症状の一つである出血ですが、粘膜が深くえぐられ、むき出しになった血管や、ひどい潰瘍が治った後にできた大きな塊(炎症性のポリープ)から大量の出血が起こることがあります。 -
中毒性巨大結腸症
腸管運動が低下し、腸内にガスや毒素が溜まった結果、横行結腸の横径が6cm以上に拡張し、全身に中毒症状(発熱や頻脈など)が現れます。穿孔が生じる危険性が高く、診断後は緊急手術が必要となる場合があります。 -
狭窄・閉塞
炎症が長期間続いたり、寛解・再燃を繰り返すうちに、腸管が狭くなる(狭窄)、あるいは閉じる(閉塞)ことがあります。炎症性のポリープが巨大化して腸管内を占拠し、閉塞することもあります。 -
穿孔
重症の潰瘍性大腸炎では、腸管が表層だけでなく筋層まで全層的に炎症が起こっていることがあり、穿通性の潰瘍(腸に孔があくようなえぐれ方)ができ、穿孔をきたすことがあります。穿孔が認められれば、緊急手術が必要になります。 -
大腸癌
長い期間が経過した潰瘍性大腸炎では、炎症が続いたことにより、腸の癌化の危険性が高くなると言われています。
②腸管外合併症
腸管外合併症は、腸以外の臓器や組織に生じる合併症を指します。主なものは以下の通りです。
-
アフタ性口内炎
口の中の粘膜、特に頬の粘膜にアフタと呼ばれる小さな浅い潰瘍が見られ、その周辺は赤く腫れ、局所的に強い痛みがあります。 -
虹彩炎やぶどう膜炎などの眼症状
目に強い痛みを感じたり、まぶしかったり、目が充血したりする症状が現れます。 -
関節炎
合併症の中で発症頻度が高く、膝や足首などの関節に痛みが起こります。 -
結節性紅斑
足首やすねに多く見られる痛みを伴う赤い腫れです。 -
壊疽性膿皮症
主に足に多く見られる病変で、放置しておくと周囲に強い炎症を伴う深い潰瘍となります。 -
静脈血栓
血液の変化や血流の障害が主因となり、静脈内に血栓(血液の塊)が形成され、血流が障害されます。 -
強直性脊椎炎
脊椎が固まってつながる病気で、腰背部に痛みが現れます。 -
原発性硬化性胆管炎
炎症で胆管が細くなってしまい、胆汁が流れにくくなります。進行すると胆汁性の肝硬変、肝不全に至ることもあります。
潰瘍性大腸炎の主な治療法
 潰瘍性大腸炎(UC)は、原因不明の大腸の慢性炎症性疾患であり、症状の寛解と再燃を繰り返すことが特徴です。治療の主な目的は、炎症を抑え症状をコントロールし、患者さんの生活の質(QOL)を向上させることです。治療法は主に薬物療法と外科的治療に分類されます。
潰瘍性大腸炎(UC)は、原因不明の大腸の慢性炎症性疾患であり、症状の寛解と再燃を繰り返すことが特徴です。治療の主な目的は、炎症を抑え症状をコントロールし、患者さんの生活の質(QOL)を向上させることです。治療法は主に薬物療法と外科的治療に分類されます。
薬物療法
薬物療法は、症状の程度や病変の範囲、患者さんの全身状態に応じて選択されます。主な薬剤とその特徴は以下の通りです。
①アミノサリチル酸(5-ASA)製剤
5-ASA製剤は、潰瘍性大腸炎の第一選択薬として広く使用されています。主に軽症から中等症の患者に適応され、炎症を抑える効果があります。経口投与や坐剤、注腸などの局所療法として使用され、再燃予防にも有効とされています。
-
サラゾスルファピリジン
従来から使用されている薬剤で、効果が高い反面、副作用として悪心、嘔吐、頭痛などが報告されています。 -
メサラジン
サラゾスルファピリジンの副作用を軽減するために開発された改良薬で、経口または経直腸から投与され、持続する炎症を抑えます。
②副腎皮質ステロイド
中等症から重症の患者に使用され、強力な抗炎症作用を持ちます。経口、経直腸、経静脈的に投与されますが、長期使用による副作用(骨粗鬆症、糖尿病、感染症リスク増加など)が懸念されるため、寛解導入後は医師の判断のもと減量・中止が推奨されます。
-
プレドニゾロン
代表的なステロイド薬で、急性期の症状緩和に効果的です。 -
ブデソニド
肝臓で速やかに分解される新しいステロイドで、経口または注腸製剤により投与し、副作用が少ないとされています。
③免疫調節薬
難治性(ステロイド依存性またはステロイド抵抗性)の患者さんに対して使用され、免疫反応を抑制することで炎症をコントロールします。効果発現までに時間がかかるため、長期的な治療計画の一部として考慮されます。
-
アザチオプリン
ステロイドの減量・中止を目的として使用されることが多いです。アミノサリチル酸(5-ASA)製剤アレルギーの患者さんの治療として用いられることもあります。 -
6-メルカプトプリン
アザチオプリンと同様の作用を持ちますが、日本では未承認です。 -
シクロスポリン
重症例やステロイドや他薬剤が無効で炎症が強い場合に用いられます。副作用として腎機能障害や高血圧が報告されています。 -
タクロリムス
シクロスポリンと同様の適応で使用されます。
④生物学的製剤
炎症性サイトカインを標的とした治療法で、重症例や従来の治療に反応しない患者に使用されます。
-
抗TNF-α抗体製剤
インフリキシマブ、アダリムマブ、ゴリムマブなどがあり、炎症を引き起こすTNF-αを中和します。 -
ヒト型抗ヒトIL-12/23p40モノクローナル抗体製剤
ウステキヌマブが該当し、炎症を引き起こすインターロイキン12と23の作用を抑えます。 -
ヒト化抗ヒトIL-23p19モノクローナル抗体製剤
ミリキズマブが該当し、インターロイキン23のみを抑制します。 -
ヒト化抗ヒトα4β7インテグリンモノクローナル抗体製剤
ベドリズマブは、リンパ球の腸管への移行を阻害し、炎症を抑えます。
⑤ヤヌスキナーゼ(JAK)阻害薬
免疫細胞のシグナル伝達を阻害し、炎症を抑える経口薬です。トファシチニブ、フィルゴチニブ、ウパダシチニブなどがあり、特に中等症から重症の患者に適応されます。
その他にも現在、更に新薬が次々と承認されており、今後も治療選択肢が増えていきます。
薬剤以外の治療法
薬剤を用いた治療以外に顆粒球単球吸着除去療法(GMA)といった治療法があります。血液透析のような短時間の治療で患者さんの血液から活性化した顆粒球や単球を取り除くことで治療することを繰り返し行うことで、炎症を改善させることができます。副作用が少ないことから高齢者や妊娠中など免疫を低下させる薬剤を使用しづらい患者さんに特に有用です。
早期発見のためにできること
 潰瘍性大腸炎は早期発見が極めて重要な病気です。なぜなら、早い段階で治療を開始することで炎症の進行を抑え、合併症のリスクを軽減できるからです。しかし、初期症状は一般的な胃腸の不調と似ているため、発見が遅れがちになります。そこで、発症の可能性がある人がどのような行動をとるべきかを解説します。
潰瘍性大腸炎は早期発見が極めて重要な病気です。なぜなら、早い段階で治療を開始することで炎症の進行を抑え、合併症のリスクを軽減できるからです。しかし、初期症状は一般的な胃腸の不調と似ているため、発見が遅れがちになります。そこで、発症の可能性がある人がどのような行動をとるべきかを解説します。
早期発見のために重要なチェックポイント
潰瘍性大腸炎は進行性の疾患ですが、初期の段階では比較的軽い症状が多いため、見逃されやすい傾向があります。以下のような症状が一定期間(1か月以上)続く場合は、消化器病専門医の診察を受けることが推奨されます。
-
血便がある(排便時にトイレが赤く染まる、便の表面に血が付着している)
-
下痢が長期間続く(特に、粘液を伴う下痢が繰り返される場合)
-
腹痛が頻繁に起こる(排便後も痛みが続く、痛みが強くなっていく)
-
発熱や倦怠感が続く(風邪のような症状が長引く場合は、腸の炎症が原因の可能性)
-
体重の減少がある(食事の量は変わらないのに体重が減少している場合は、栄養吸収の問題が考えられる)
これらの症状のうち1つでも当てはまる場合は、消化器内科を受診し、検査を受けることをおすすめします。
定期検診の重要性
潰瘍性大腸炎の早期発見には、定期検診が極めて重要です。特に、発症リスクが高い人(家族歴がある人、過去に消化器系の病気を経験したことがある人など)は、症状がなくても年1回の大腸内視鏡検査を受けることをお勧め致します。以下の検査が早期発見に役立ちます。
-
大腸内視鏡検査(粘膜の状態を直接観察し、びらんや潰瘍がないかチェック)
-
血液検査(炎症の有無を調べるためのCRP値、貧血の有無などを確認)
-
便潜血検査(便に血液が混じっていないか調べる)
-
便中カルプロテクチン検査(炎症マーカーを測定し、腸に炎症があるかどうかを判定する)
特に、大腸内視鏡検査は確定診断に最も有効な方法です。血便や下痢が続いている場合は、すぐに検査を受けるべきでしょう。
食生活の改善で発症リスクを軽減する
潰瘍性大腸炎は、食生活と深く関係していると考えられています。完全な予防法は確立されていませんが、腸内環境を整えることで、発症や悪化を防ぐ可能性があります。
積極的に摂取したい食品
-
発酵食品(ヨーグルト、納豆、味噌など)→ 腸内環境を整える
-
オリゴ糖を含む食品(ごぼう、バナナ、玉ねぎなど)→ 善玉菌のエサになり腸の健康を促進
-
低脂肪のタンパク質(鶏肉、魚、大豆製品)→ 腸への負担が少ない
控えるべき食品
-
高脂肪食(揚げ物、ファストフード) → 腸内環境を悪化させる
-
加工食品(スナック菓子、インスタント食品) → 保存料・添加物が腸の炎症を悪化させる可能性
-
アルコール・カフェイン → 腸を刺激し、症状を悪化させる
普段から腸に優しい食生活を意識することで、炎症のリスクを低減し、潰瘍性大腸炎の発症や悪化を抑えることが期待されます。
潰瘍性大腸炎が疑われるときの対応
 潰瘍性大腸炎は早期発見が極めて重要な病気です。
潰瘍性大腸炎は早期発見が極めて重要な病気です。
①初期症状の認識
潰瘍性大腸炎の初期症状は、他の消化器疾患と類似しているため、見逃されやすい傾向があります。以下の症状が持続的に現れる場合は、注意が必要です。先述したような初期症状が無いか確認しましょう。
- 下痢:頻繁な水様便や粘液便が続く。
- 血便:便に血液が混じる、または鮮血が付着する。
- 腹痛:特に左下腹部に痛みを感じることが多い。
- 発熱:軽度の発熱が見られることがある。
- 倦怠感:持続的な疲労感や体力の低下を感じる。
これらの症状が数週間以上続く場合は、消化器病専門医の診察を受けることが推奨されます。
②消化器病専門医の受診
症状が持続する場合、消化器内科を受診し、詳細な評価を受けることが重要です。
問診: 症状の経過、家族歴、生活習慣などを詳しく伝えます。
身体診察: 腹部の触診や聴診を行い、炎症の有無や範囲を評価します。
③診断のための検査
潰瘍性大腸炎の診断には、以下の検査が行われます。
- 大腸内視鏡検査
大腸の粘膜を直接観察し、炎症や潰瘍の程度を評価します。必要に応じて組織を採取し、病理検査を行います。 - 血液検査
炎症の指標であるCRP(C反応性タンパク)や白血球数、栄養状態、貧血の有無を評価します。 - 便検査
感染性腸炎など他の原因を除外するため、便中の病原体や血液の有無を調べます。
これらの検査結果を総合的に判断し、潰瘍性大腸炎の診断が確定されます。
④診断後の対応
潰瘍性大腸炎と診断された場合、以下の対応が求められます。
〇治療計画の立案(医療機関で)
症状の重症度や範囲に応じて、主治医より薬物療法や生活習慣の改善策が提案されます。
〇定期的なフォローアップ(医療機関で)
症状の経過観察や治療効果の評価のため、定期的な受診が必要です。
〇医療費助成の申請(保健所で)
潰瘍性大腸炎は指定難病に該当し、医療費助成の対象となります。診断後は主治医に相談のうえ速やかに特定医療費(指定難病)支給認定の申請を行いましょう。 ただし、重症度によっては申請が通らないこともあるため主治医に相談して申請をするか決めたほうが良いでしょう。
⑤日常生活での注意点
潰瘍性大腸炎の管理には、日常生活での注意も重要です。
- 食生活の見直し
消化に良い食事を心がけ、刺激物や高脂肪食を避けます。 - ストレス管理
適度な運動や趣味を通じて、ストレスを溜めないようにします。 - 感染予防
免疫力が低下する可能性があるため、手洗いなど基本的な感染予防策を徹底します。
潰瘍性大腸炎は、適切な治療と生活管理により、症状のコントロールが可能です。早期の対応が予後を左右しますので、疑わしい症状がある場合は、速やかに専門医を受診しましょう。
ご予約はこちらから
当院では、潰瘍性大腸炎の症状でお困りの方にもしっかりと診察と検査を行います。場合によっては、内視鏡検査のご提案もいたします。まずは、外来のご予約のうえご来院ください。大腸カメラを希望の場合には事前診察外来(大腸カメラの事前の相談・説明外来)、当日大腸カメラ(1日で診察から検査まで対応)でのWeb予約も可能です。24時間web予約が可能です。















